CARACTÉRISTIQUES VIROLOGIQUES
Le virus de la rubéole (RUBV) appartient à la famille des Matonaviridae et au genre Rubivirus. Il s’agit d’un virus à ARN (acide ribonucléique) monocaténaire linéaire de polarité positive. Ce virus enveloppé, de 60 à 70 nm de diamètre, possède une capside icosaédrique. Son enveloppe est constituée d’une bicouche lipidique à la surface de laquelle sont ancrées 2 glycoprotéines virales hémagglutinantes : E1 étant la cible principale des anticorps neutralisants, et E2.
ÉPIDÉMIOLOGIE
Le RUBV est transmis par voie respiratoire lors de contacts humains directs. Au niveau mondial, 173 sur les 194 états membres de l’OMS (Organisation mondiale de la santé) avaient introduit la vaccination contre la rubéole fin 2019 et la couverture vaccinale était estimée à 70 %. Quatre-vingt-un pays incluant la totalité de la région OMS des Amériques ont également été déclarés exempts de transmission endémique de la rubéole. Un nouveau plan stratégique pour éradiquer la rougeole et la rubéole à horizon 2030 vient d’être lancé à l’initiative de l’OMS et de différentes agences nationales et internationales. En France, la vaccination depuis les années 1980 a permis une nette diminution du nombre de cas d’infections au cours de la grossesse. Sur la période 2005–2016, 88 cas de rubéole au cours de la grossesse ont été rapportés, avec 27 cas d’infections congénitales. Entre 2017 et 2019, deux rubéoles congénitales malformatives (importées) ont été recensées parmi les quelques cas résiduels d’infection rubéoleuse diagnostiqués durant la grossesse (données Santé publique France). Ces derniers résultats témoignent d’une absence de circulation du RUBV sur tout le territoire. La rubéole est, depuis 2018, une maladie à déclaration obligatoire (DO).
PHYSIOPATHOLOGIE ET MANIFESTATIONS CLINIQUES
Après contamination par voie respiratoire, le RUBV se multiplie au sein des muqueuses oropharyngées, puis des ganglions cervicaux avant de rejoindre la circulation sanguine. La période d’incubation dure en moyenne 16 à 18 jours. Au niveau du pharynx, le virus est présent 1 semaine avant et 1 semaine après le début de l’éruption, expliquant la contagiosité de l’infection.
La virémie peut être mise en évidence pendant la semaine qui précède l’apparition des signes cliniques. La virurie est transitoire et dure de 1 à 2 jours au moment de l’éruption.
Les IgM anti-RUBV apparaissent 3 à 5 jours après le début de l’éruption (si elle est présente) et disparaissent généralement en 6 à 12 semaines. Les IgG anti-RUBV sont généralement détectables 5 à 8 jours après le début de l’éruption.
PRIMO-INFECTION
La rubéole est asymptomatique dans 50 % des cas. Le diagnostic clinique reste malaisé du fait de symptômes peu spécifiques.
La rubéole débute par une fièvre généralement modérée autour de 38,5 °C. L’éruption, quand elle est présente, se manifeste sous forme d’un érythème discret caractérisé par des petites macules rose pâle qui vont apparaître sur le visage avant de s’étendre au tronc puis aux membres (éruption rubéoliforme). La clinique chez l’adulte peut être marquée par la présence d’arthralgies. L’encéphalite est une complication rare (1/10 000 cas) et de pronostic généralement favorable.
L’immunité acquise est durable. Des réinfections sont possibles mais sans impact clinique, y compris en cas de grossesse.
RUBÉOLE CONGÉNITALE
La transmission materno-fœtale et le risque de malformations sont corrélés à l’âge gestationnel.
Avant 11 semaines d’aménorrhée (SA), la fréquence de l’infection fœtale est très élevée (80–90 %). Cette fréquence diminue ensuite pour atteindre 25 % jusqu’à la 24–26 SA, puis augmente à nouveau pour atteindre 100 % en fin de grossesse. Lorsque la primo-infection maternelle a lieu avant la 11 SA, le risque d’anomalies fœtales majeures est important (70 à 90 %). Entre 11 et 20 SA, la fréquence des anomalies est variable. Après 20 SA, le risque malformatif est quasi nul (figure III.11.1).
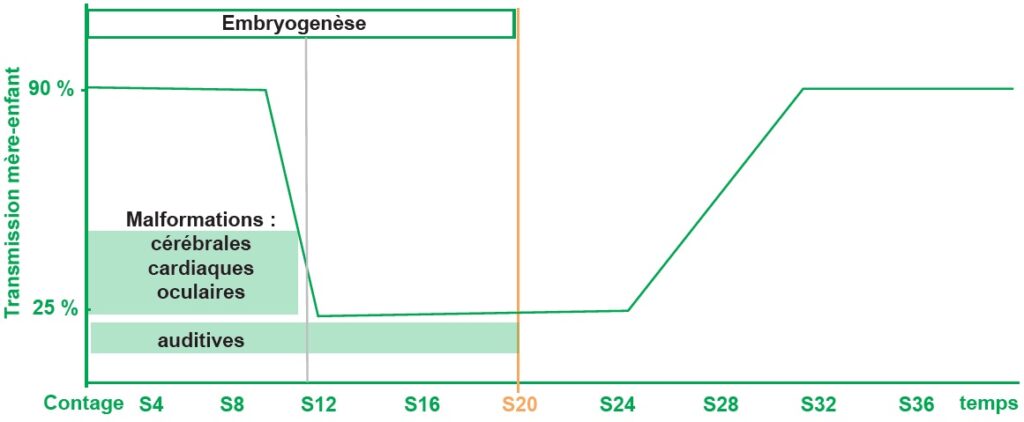
L’infection virale au cours de l’embryogenèse se traduit principalement par des atteintes oculaires, des déficits de l’audition, des malformations cardiaques (persistance du canal artériel, hypoplasie de l’artère pulmonaire) et un retard psychomoteur.
La foetopathie peut se traduire par un retard de croissance intra-utérin, une hépatomégalie, un purpura thrombopénique, une anémie hémolytique, une pneumopathie interstitielle ou une encéphalite. Entre 11 et 20 SA, le risque principal est la perte de l’audition, qui peut se développer tardivement après la naissance. Cette perte de l’audition fait d’ailleurs l’objet d’un dépistage depuis l’arrêté du 23 avril 2012 relatif à l’organisation du dépistage de la surdité permanente néonatale.
DIAGNOSTIC BIOLOGIQUE
Selon les situations cliniques, le diagnostic biologique de la rubéole a pour principaux objectifs la détermination du statut immunitaire (protection), la mise en évidence d’une primo- infection (notion de contage, signes cliniques maternels ou échographiques évocateurs de l’infection), ou le diagnostic de l’infection congénitale.
DIAGNOSTIC DE L’INFECTION MATERNELLE
Le diagnostic de la rubéole maternelle repose essentiellement sur la recherche d’anticorps spécifiques (sérologie – diagnostic indirect), réalisée la plupart du temps par des techniques ELISA (Enzyme Linked Immuno-Sorbent Assay).
Le statut immunitaire est déterminé par la recherche des IgG anti-RUBV. Chez la femme enceinte, cette sérologie est obligatoire lors de la 1re consultation prénatale (si cela n’a pas été réalisé lors de la consultation pré-conceptionnelle) en l’absence de documents écrits permettant de considérer l’immunité comme acquise. En cas de résultat négatif, il est recommandé de renouveler cette sérologie à 20 SA afin de dépister l’éventuelle survenue d’une primo-infection. En l’absence de primo-infection, la vaccination après l’accouchement sera alors préconisée afin de prévenir une rubéole congénitale lors d’une grossesse ultérieure.
À la suite d’un contage chez une femme enceinte non immunisée ou de statut immunitaire inconnu, un 1er sérum doit être prélevé le plus rapidement possible. Si le contage date de moins de 10 jours, la présence d’IgG anti-RUBV est en faveur d’une immunité antérieure. En l’absence d’IgG anti-RUBV, un second sérum prélevé 3–4 semaines après le contage est essentiel pour exclure ou confirmer la primo-infection rubéoleuse qui correspond biologiquement à une séroconversion correspondant à l’apparition des IgG.
L’interprétation des résultats doit prendre en compte une possible augmentation du titre des IgG anti-RUBV liée à une réinfection, une vaccination ou une stimulation polyclonale non spécifique du système immunitaire. La recherche des IgM, présentes en cas de primo-infection, est généralement prescrite sachant qu’elles peuvent également être mises en évidence lors de réinfections, de vaccination ou de stimulation polyclonale non spécifique du système immunitaire. Des analyses complémentaires (mesure de l’avidité des IgG anti-RUBV ou recherche des anticorps spécifiques par immunoblot) sont parfois nécessaires.
En cas de contage datant de plus de 15 jours ou de signes cliniques évocateurs d’une rubéole chez une femme enceinte non immunisée ou de statut immunitaire inconnu, le diagnostic est confirmé par une sérologie couplant la recherche conjointe d’IgM et d’IgG anti-RUBV, et par la mesure de l’avidité des IgG anti-RUBV.
La recherche du génome viral sur un prélèvement de gorge ou d’urines par RT-PCR (Reverse Transcriptase-Polymerase Chain Reaction) serait envisageable mais elle est très peu réalisée en pratique dans les cas de contage.
INFECTION CONGÉNITALE
En cas de primo-infection avérée chez une femme enceinte et/ou d’anomalies évocatrices à l’échographie, il est possible de réaliser le diagnostic prénatal de la rubéole congénitale en recherchant le génome viral dans le liquide amniotique par RT-PCR. En cas de positivité et de présence d’anomalies échographiques, une interruption médicale de grossesse pourra être proposée. C’est souvent le cas lors d’une primo-infection ayant lieu avant 20 SA. Au-delà, la grossesse pourra, selon les images échographiques, être poursuivie.
Chez le nouveau-né, les IgM anti-RUBV pourront être recherchées dans le sang. Une RT-PCR sur un prélèvement oral, voire les urines, à la naissance pourra être réalisée pour que l’enfant bénéficie d’un suivi pédiatrique adapté.
TRAITEMENT
Il n’y a pas de traitement antiviral spécifique contre la rubéole.
PRÉVENTION
La vaccination contre la rubéole est obligatoire pour tous les enfants nés à partir du 1er janvier 2018 selon le schéma de 1 dose à 12 mois et une 2e dose entre 16 et 18 mois.
Le vaccin contre la rubéole est un vaccin à virus atténué, combiné aux valences contre la rougeole et contre les oreillons. Au-delà de la vaccination des jeunes enfants, les femmes en âge de procréer ayant une sérologie négative et n’ayant pas reçu les 2 doses de vaccination doivent être vaccinées.
Ce vaccin est contre-indiqué au cours de la grossesse (virus atténué), mais peut être administré juste après l’accouchement. Il n’y a pas de contre-indication avec l’allaitement.
| Points clés La rubéole est rare en France mais n’a pas encore disparu avec pour l’essentiel des cas d’importation ces dernières années. Elle présente une gravité potentielle au cours de la grossesse (rubéole congénitale malformative). Le vaccin, vivant atténué, est obligatoire en France chez le jeune enfant depuis 2018. Le diagnostic sérologique est parfois d’interprétation difficile et il nécessite des analyses complémentaires (mesure de l’avidité des IgG anti-RUBV ou recherche des anticorps spécifiques par immunoblot). Des techniques de biologie moléculaire (RT-PCR) peuvent également être utilisées, notamment pour le diagnostic anténatal. Il n’y a pas de traitement antiviral spécifique contre la rubéole. |
